救急医療について
“地域を守る、あたたかく、共に学ぶ“ 救急医療提供を目指して

はじめに
救急需要は、高度成長期の交通外傷・労働災害、2000年以降の心停止・脳卒中を経由して現在、地域包括ケアという形で社会情勢に合わせて大きく様変わりしています。 救急搬送件数は25年の間に倍増するに至り、京都も例外ではありません。背景に高齢者人口増加、医療の高度化に伴う生存率向上等々が挙げられます。
救急部門について
「救急」担当医師が診療したのちに、緊急で各専門診療科の診療が必要と判断した場合は、各診療科に相談・紹介を、後日の紹介で良いと判断した場合は、専門診療外来・かかりつけ医を予約・情報提供紹介しています。
入院加療が必要と判断されても、当院の当該診療科に空床や手術枠がない場合は、他院に引き継ぎを依頼しています。現代の救急医療の特性として、複数の専門診療科、複数の医療機関の連携なしに救急患者さんの受け入れを保障することはできず、そのために普段から顔の見える関係を院内院外で構築する努力をしています。
年間約5,800台(京都市乙訓医療圏の約8%)の救急車搬送を受入れ、救急外来として約20,700人の救急初期診療を行い、そのうち4,300人の入院、約300人をICU(集中治療室)で対応しています。(平成30年度実績)
<当院救急部門の特徴>

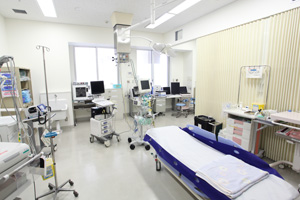
- 緊急度・重症度に配慮した診療(救急外来トリアージ、ICU)
- 全診療科と連携した診療(全診療科・部門支援型)
- 医療者の能力向上の場(未来の医療を支える人材育成)
地域包括ケアシステム:昨今は “社会的医療”が求められることも少なくありません。リアルタイムかどうかを問わず、医療福祉相談室や他医療介護機関と協働で対応することも日常です。
医療の高度化:高度な医療を提供するためには、薬剤科・放射線技術科・臨床工学科・臨床検査科等と協働で初期診療を開始、救急室から集中治療室までシームレスに対応することも多いです。
医療の多様化:健康的な方が突然発症・負傷するばかりではありません。限られた条件の中でも、患者の思いを推定する努力を惜しまず、時に、多職種で倫理的な検討のもとに診療方針を決定します。
臨床教育:研修医をはじめとする病院スタッフ以外にも、消防機関・介護機関とともに学び研鑽する機会を、安全に配慮しつつ臨床現場で提供しています。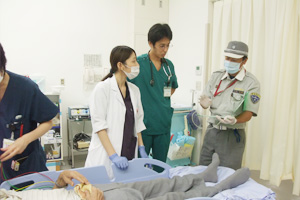
疫学研究:過去から現在の経験を俯瞰的に振り返ることで医療は進化してきました。時代に応じた医療需要に応えていくために、日本救急医学会を中心に各種臨床研究が実施されており、当院も積極的に参加しています。
ICU(集中治療室):オープンICUとして、集中治療科専門医二人(うち1名指導医)を中心に複数の診療科・多職種でチーム医療を提供、最近では倫理的側面に配慮した仕組みづくりを心がけています。日本集中治療医学会専門医施設として、複雑な傷病者に対し、早期安定化を図ると共に、“キュア”と“ケア”のいずれのニーズにも応えられる体制を提供できる人材育成に努めています。
救急部門の診療
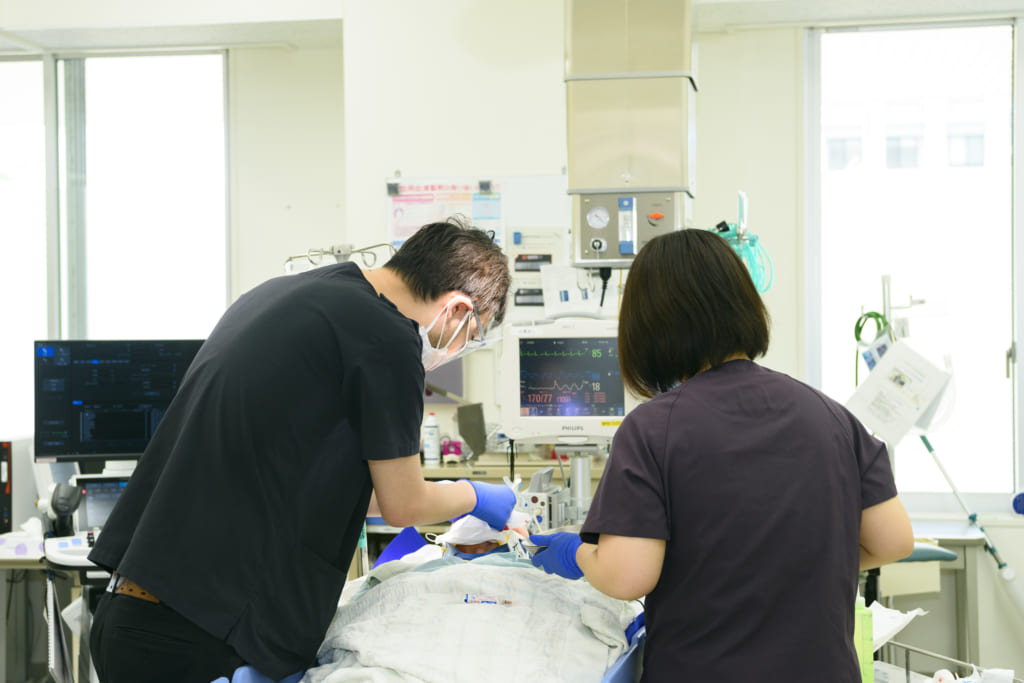
救急車以外で受診された患者さんには、まず看護師(トリアージナース)が問診や血圧、体温などから緊急性を判断します。
トリアージ➔初期診療(➔専門診療)
「腹痛で来院されたら、実は消化管穿孔だった」「歩いて来院されたが、くも膜下出血だった」など、救急現場での病状は多岐にわたります。


